Érysipèle
L’érysipèle est une infection bactérienne de la peau qui se présente le plus souvent sous forme d’un placard rouge bien circonscrit, associé à une fièvre de survenue brutale.
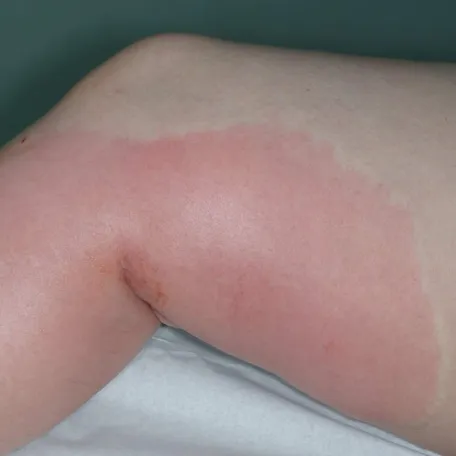
Tout savoir sur l'erysipèle
Questions fréquentes
Dermato-INFO répond à vos question portant sur les maladies de la peau.
Attention, nous ne pouvons donner d'avis médical !Pour aller plus loin

mail
Restez informés de toute l’actualité sur l'erysipèle !
Recevez chaque jour des conseils d’experts pour prendre soin de votre peau !
Je m'inscris ! arrow_forward




