Verrues
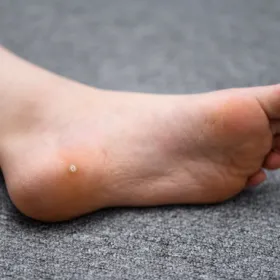
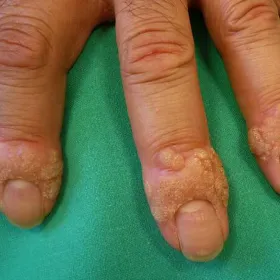
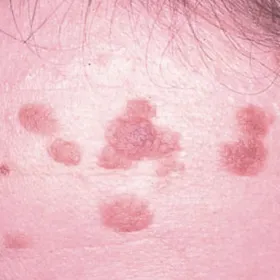
Revêtant de multiples aspects suivant leur localisation, les verrues cutanées affectent environ un quart des enfants d'âge scolaire. Il s'agit d'une infection cutanée bénigne et peu contagieuse liée à la présence d'un papillomavirus à la surface de la peau.
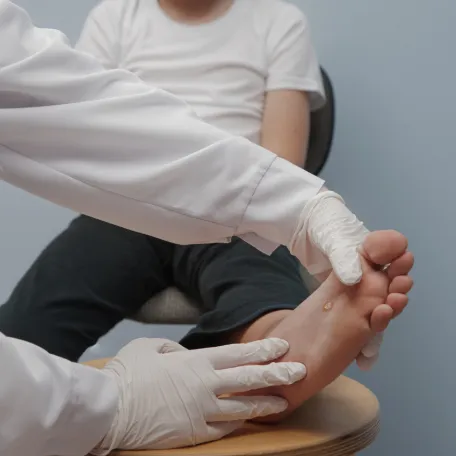
Tout savoir sur les verrues
Questions fréquentes
Dermato-INFO répond à vos question portant sur les maladies de la peau.
Attention, nous ne pouvons donner d'avis médical !Pour aller plus loin

mail
Restez informés de toute l’actualité sur les verrues !
Recevez chaque jour des conseils d’experts pour prendre soin de votre peau !
Je m'inscris ! arrow_forward