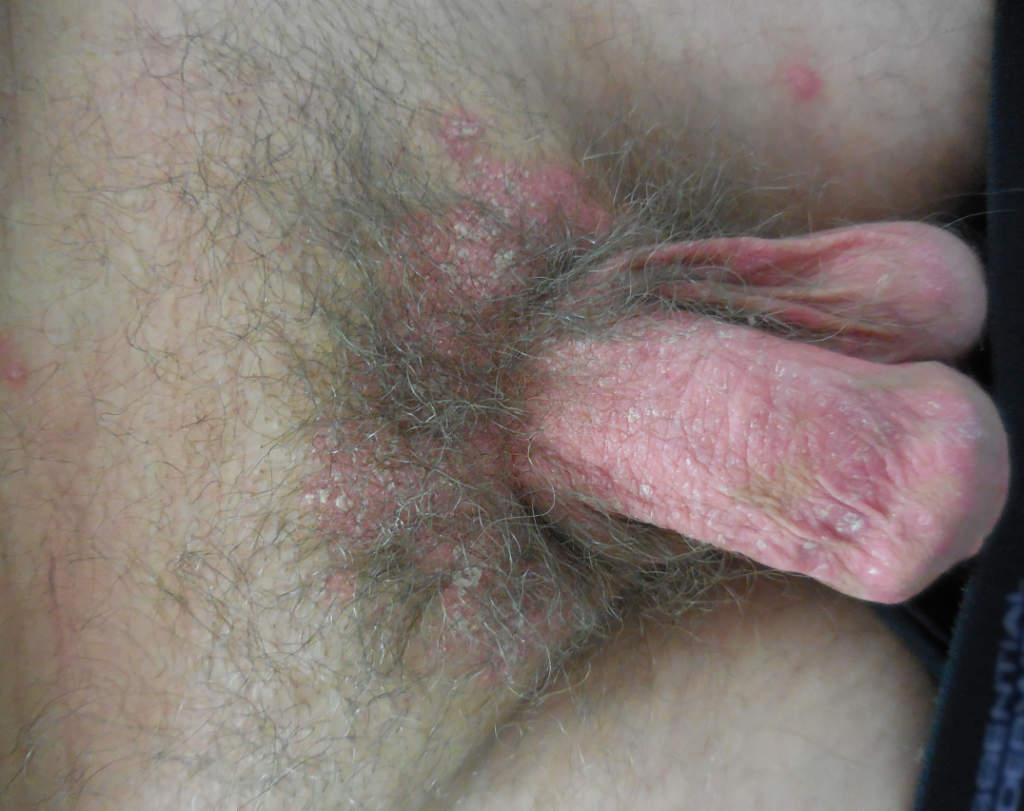
Psoriasis génital masculin
Le psoriasis, dont les atteintes typiques des coudes et des genoux sont bien connues, peut aussi être localisé aux organes génitaux. Cette atteinte génitale est parfois différente de la présentation habituelle du psoriasis :
Les lésions du psoriasis génital ne ressemblent pas toujours aux plaques rouges recouvertes de squames telles qu’on les observe sur les coudes, les genoux ou le cuir chevelu.
D’où le risque de confondre le psoriasis génital avec d’autres maladies des organes génitaux comme par exemple une infection sexuellement transmissible, une mycose, une simple irritation liée au grattage ou plus rarement de l’eczéma.
La finesse de la peau génitale augmente le risque d’irritation par les savons, les crèmes et le risque d’effets secondaires des traitements locaux. Il faut donc choisir des traitements adaptés au psoriasis génital.
Le psoriasis génital peut être pénible et parfois gâcher la vie et en particulier la vie sexuelle.
Or on ne pense pas toujours à relier ses lésions génitales avec son psoriasis. Ainsi malgré une pudeur bien naturelle et compréhensible, il ne faut pas hésiter à en parler avec son dermatologue.
Comme le psoriasis de la peau, le psoriasis génital n’est pas contagieux !
Le psoriasis génital est-il fréquent chez l’homme?
Oui le psoriasis génital est très fréquent chez les patients psoriasiques.
Il est présent chez presque la moitié des hommes présentant un psoriasis cutané dans une étude menée récemment en France. Il est encore plus fréquent si le psoriasis touche les plis (aisselles, pli inter-fessier, racine des cuisses).
Très rarement le psoriasis se limite à une atteinte de la zone génitale (pénis et/ou scrotum) sans autre atteinte cutanée.
Comment se manifeste le psoriasis génital ?
Le psoriasis génital entraîne très souvent des démangeaisons (ou prurit), des brûlures ou des douleurs. Des petites plaies (fissures ou érosions) sont possibles et peuvent rendre les rapports sexuels douloureux. Sur les organes génitaux, les lésions de psoriasis sont des plaques rouges aux limites nettes. Les squames blanches habituellement retrouvées sur les plaques du reste du corps sont souvent absentes du fait de l’humidité locale de la peau.
On peut observer des plaques rouges sur le gland, la peau du pénis ou le scrotum (c’est-à-dire la peau qui recouvre les testicules). L’atteinte des plis de l’aine ou du pli inter-fessier est très fréquente : on parle dans ce cas de psoriasis ano-génital.
Le phénomène de Koebner correspond à une aggravation ou un entretien du psoriasis par un frottement ou une irritation. Dans le psoriasis génital, ce phénomène correspond à une aggravation des lésions essentiellement par le grattage, parfois par le contact avec l’urine, les produits de toilette non adaptés, le port de vêtements serrés, les rapports sexuels ou le port des préservatifs.
Le diagnostic de psoriasis génital se fait par l’examen visuel des lésions. Il est facilité par l’existence d’antécédents familiaux de psoriasis ou d’une atteinte extra-génitale c’est-à-dire du psoriasis localisé sur la peau en dehors des organes génitaux, le cuir chevelu ou les ongles ou s’il provoque des douleurs articulaires (rhumatisme psoriasique).
Dans de rares cas, il peut être le nécessaire de réaliser une biopsie cutanée des lésions génitales afin d’analyser la peau au microscope. Cet examen permettra de poser de façon certaine un diagnostic de psoriasis et d’éliminer les autres maladies dermatologiques responsables de lésions génitales.
La biopsie des organes génitaux se fait sous anesthésie locale et n’est pas plus douloureuse que n’importe quelle biopsie cutanée.
Comment le traiter ?
Le traitement du psoriasis génital repose d’abord sur les traitements locaux (ou topiques). On utilise surtout des crèmes, plus rarement des lotions non alcooliques ou des pommades. Les lotions ou les gels alcooliques sont à bannir car ils sont irritants pour la peau génitale et les muqueuses.
Les corticoïdes locaux (ou dermocorticoïdes) sont le principal traitement local du psoriasis génital. Le plus souvent on débutera par un dermocorticoïde modéré à fort appliqué tous les jours, suivi d’un traitement d’entretien avec une application 1 à 2 fois par semaine. Ils ne sont pas dangereux lorsqu’ils sont appliqués 1 fois par jour, sur une surface de peau limitée.
Les dérivés de la vitamine D sont utilisés soit d’emblée en association avec les dermocorticoïdes soit en seconde intention en cas d’échec de ces derniers. Ils peuvent parfois être responsables d’une irritation locale.
Le tacrolimus sous forme de pommade mis sur le marché pour traiter l’eczéma peut être efficace sur le psoriasis génital
En cas d’échec des traitements locaux, les traitements dits « systémiques » en comprimés (acitrétine, ciclosporine, méthotrexate, aprémilast, deucravacitinib) ou injectables (méthotrexate, biothérapies) peuvent être proposés par le dermatologue, d’autant plus que le psoriasis génital a un fort retentissement sur la qualité de vie des patients.
La photothérapie (traitement par les ultra-violets, en cabine, sous contrôle médical) est contre-indiquée pour les lésions génitales car elle pourrait favorisait le développement ultérieur de lésions génitales pré-cancéreuses ou cancéreuses. Ce risque justifie du reste, le port de sous-vêtements lors des séances de photothérapie.
En cas d’aggravation ou de mauvaise réponse au traitement habituellement efficace, il faut rechercher et traiter une surinfection éventuelle des lésions de psoriasis par des bactéries ou des champignons (mycose), ce qui est cependant rare.
Il faut aussi éviter les facteurs irritants :
Eviter les produits de toilette détergents et préférer les syndets ou les huiles de douche ne contenant pas de savon
Eviter les sous-vêtements synthétiques qui retiennent la transpiration et préférer ceux en coton
Eviter le séchage trop agressif et tamponner avec la serviette au lieu de frotter vigoureusement.
Quel impact sur la qualité de vie et la sexualité ?
La peau tient une place capitale dans la construction de l’image de soi, dans l’estime de soi, dans la vie affective, familiale et sociale et enfin dans la sexualité. Cela explique l’impact sur la qualité de vie des maladies de peau chroniques comme le psoriasis. Ceci est encore plus vrai pour certaines localisations comme le visage ou les organes génitaux.
25 à 70% des patients psoriasiques décrivent un impact du psoriasis sur leur sexualité, le plus souvent sous la forme d’une baisse de la libido ou d’une éviction des rapports sexuels. Les patients ne déclarant pas toujours spontanément une atteinte génitale par méconnaissance ou par pudeur, il est important que le dermatologue, tout en faisant preuve de tact et en respectant la pudeur de son patient, s’enquiert de l’existence d’une atteinte génitale et de son retentissement sur la sexualité.
En conclusion, osez parler à votre dermatologue de votre psoriasis génital car il s’agit d’une localisation qui peut être particulièrement invalidante physiquement et psychiquement et qui nécessite un traitement adapté.